界面新闻记者 |
界面新闻编辑 | 谢欣
7月23日,国家医保局召开《按病组(DRG)和病组分值(DIP)付费2.0版分组方案》(以下简称“DRG/DIP分组方案2.0版”)新闻发布会,对DRG/DIP分组方案2.0版相关情况进行介绍。
DRG/DIP是一种医保支付方式。DRG,即按疾病诊断相关分组付费,将病人分入临床病症与资源消耗相似的诊断相关组,以组为单位确定医保支付标准。DIP,即按病种分值付费,利用大数据将疾病按照“疾病诊断+治疗方式”组合作为付费单位,根据每年应支付的医保基金总额确定每个病种的付费标准。
此前,即2019年、2020年2021年,国家医保局分别发布了DRG分组1.0版、DIP1.0版和DRG1.1版。国家医保局表示,截至2023年底,全国超九成统筹地区开展了DRG/DIP付费,25个省(区、市)和新疆生产建设兵团实现了统筹地区全覆盖。
然而,在DRG/DIP支付方式推行过程中,国家医保局也陆续收到一线临床反馈——现有分组不合理、部分病症的支付标准与实际发生费用差距较大等。为此,国家医保局对DRG/DIP分组方案进行调整优化,发布2.0版本。
具体而言,DRG分组2.0版的基本结构包括主要诊断大类(MDC)、核心分组(ADRG)和细分组(DRGS)三个部分。DRG2.0共设置26个MDC,分为先期分组(MDCA)、新生儿疾病(MDCP)、HIV感染疾病及相关操作(MDCY)、多发严重创伤(MDCZ)和常规分组。在每个MDC下,以临床专业规范和数据检验结果为依据编制ADRG,分为外科手术组、非手术室操作组和内科诊疗组,共409个,较上一版增加33组。此外,形成了不作为ADRG入组规则的疾病诊断列表(1849条)和手术操作列表(1827条)。

在每个ADRG下,形成了严重合并症或并发症(MCC)和合并症或并发症(CC)列表,将ADRG细分至细分组(DRGs),共634个,包括251个外科手术组,57个非手术室操作组及326个内科诊疗组,较上版仅增加6组。经统计,DRG2.0版分组入组率为92.8%,代表分组效能的组间差异为71.0%。
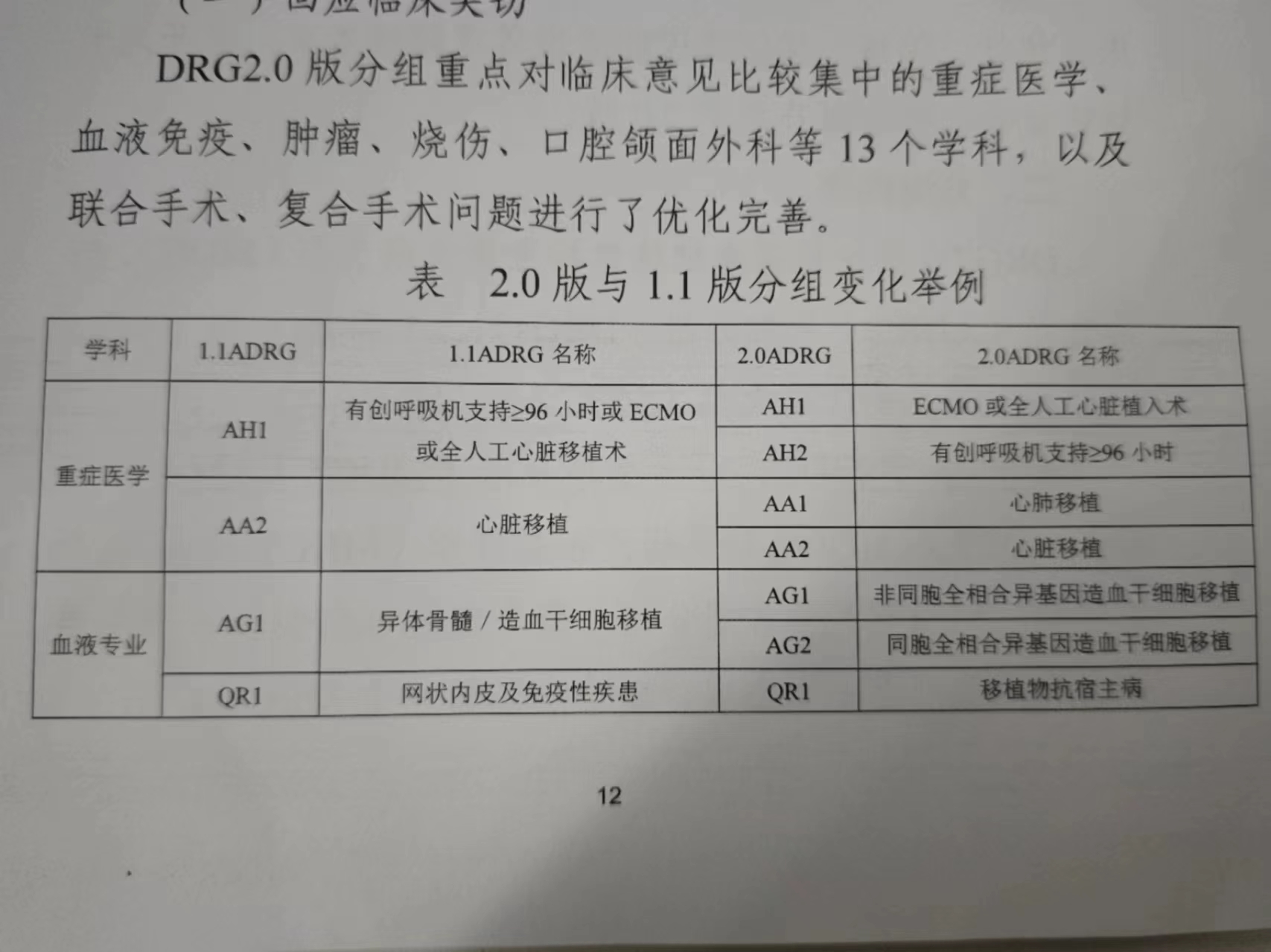
并且,DRG分组2.0版重点对临床意见比较集中的重症医学、血液免疫、肿瘤、烧伤、口腔颌面外科等13个学科,以及联合手术、复合手术问题进行了优化完善。
北京市医保局副局长白玉杰举例表示,“DRG/DIP分组方案2.0版更加体现了医保医疗协同和相向而行的价值取向。以血液学科为例,2.0版本将1.0版本的AG1的异体骨髓/造血干细胞移植拆分为两种,分为AG1非同胞全相合异基因造血干细胞移植、AG2同胞全相合异基因造血干细胞移植合。”
知名医改专家徐毓才告诉界面新闻记者,同一个疾病分组被拆分为两个不同的疾病分组意味着,拆分后的两个疾病分组的支付标准将产生区别。按照DRG规则,一个病组就是一个付费标准。比如,此前,不同类型的疾病被划分在同一个疾病分组内,即便某个疾病的治疗费用高昂,但是却因为分组问题导致支付标准低,支付给医院的费用和实际医疗过程中产生的费用出现偏差。如今,不同疾病类型根据实际费用或其他科学标准重新划分分组,支付标准更加合理。
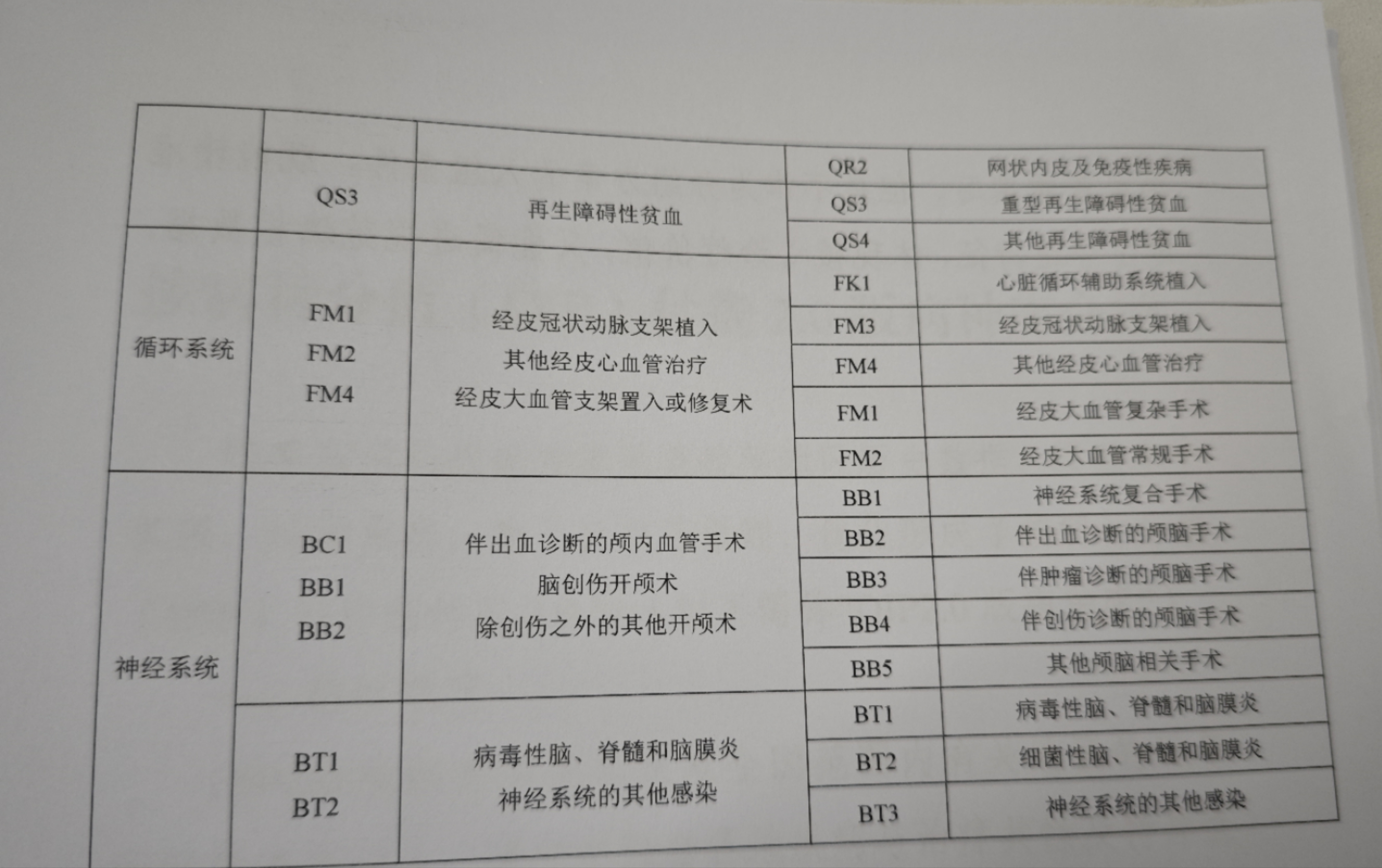
而且,DRG2.0版在原有31个临床论证组独立论证的基础上,建立了多专业联合论证模式,如开展耳鼻喉科和颌面外科、心脏大血管外科和心血管内科的联合论证,分组结果兼顾各相关学科规律,同时升级了统计分析方法,引入麻醉风险分级。
在DIP分组方面,国家医保局介绍,DIP病种分组逻辑,按照“诊断+操作”的组合方式将真实、全量历史医保结算清单或病案数据聚类形成病种。同一诊断下以不同的操作形成不同的组别,精准反映某个病种组合的疾病严重程度、资源消耗水平以及临床行为特征,在此基础上,按照病例数临界值的方式区分核心病种、综合病种进而以病种作为付费单元,具有“一病一操作一组”及组内医疗资源消耗差异较小等特点。
DIP2.0版则主要对病种结构和成组规则进行优化、补充常见缺失病种。其中,在病种结构方面,DIP2.0版病种库包含核心病种9520组,与1.0相比,减少2033组;调整3471组,其中因相关手术操作进行调整(合并/调整/删减部分手术操作编码)558组;完全相同的病种有6049组。
国家医保局也明确了DRG/DIP分组2.0的落地执行时间,要求原则上2024年新开展DRG/DIP付费的统筹地区直接使用2.0版分组,已经开展的应在2024年12月31日前完成切换准备工作,提高支付方式规范统一性。
除此之外,国家医保局相关人士也对特例单议机制的设置作出了答复。按照流程来说,针对因住院时间长、医疗费用高、使用新药耗、新技术、复杂危重症或多学科联合诊疗等不适合按DRG/DIP标准支付的病例,医疗机构可自主申报特例单议,特例单议数量原则上为DRG出院总病例的5%或DIP出院总病例的5‰以内。
国家医保局医药服务管理司司长黄心宇强调,特例单议机制是DRG/DIP支付方式改革的重要组成部分,对保障复杂危重病例充分治疗、支持新药新技术合理应用具有重要意义。各地要规范特例单议标准、申报程序、审核流程、结算办法,发挥好特例单议作用,解除医疗机构收治复杂危重病人的后顾之忧,确保愿接愿治、能接能治。
“有一些病例,即使按照规范的诊疗,也可能会偏离DRG/DIP的支付标准,但这种偏离有时候是客观合理的,所以提出特例单议机制是为了尊重临床实践需要。”国家医保局医疗保障事业管理中心副主任王国栋也说到。
另外,黄心宇表示,“统筹地区应按季度或月组织临床专家对特例单议病例进行审核评议,根据专家评议结果可实行项目付费或调整该病例支付标准,及时予以补偿。审核评议过程中要加强与医疗机构的沟通协商。”
同时,统筹地区还要对各医疗机构申请特例单议的数量、审核通过的数量等进行公告并形成机制,预计2025年7月对当年上半年情况进行公告,以后每半年一次。探索除外机制,对符合条件的新药耗新技术在应用初期按项目付费或以权重(点数)加成等方式予以支持,后期积累足够数据后再纳入DRG/DIP付费。





